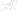Pathogenetische Modell
Entstehung und Erklärungsmodelle
 Weder gibt es die eine Depression, noch gibt es die eine Ursache! Depressionen sind anhaltende Veränderung der Gefühlslage und des Antriebs, die sich in vielen „Gesichtern" (Syndromen, Ausprägungstypiken) zeigen kann. Auch die Verursachung ist vielfältig: so leidet der Schlaganfallspatient häufig an einer Depression, diese ist zum Teil „reaktiv" bedingt (d.h. hier: psychische Trauerreaktion über den Verlust der bisherigen Fähigkeiten), zum Teil aber auch „organisch" bedingt (durch die Gehirnschädigung des Schlaganfalls selbst). Desweiteren spricht man von Depressionen aufgrund von Hirnfunktionsstörungen oder „Stoffwechselstörungen des Gehirns" (die früher sogenannte „endogene" Depression). Auch weiß man, dass Hormone (z.B. die der Schilddrüse) für die Depression relevant sein können.
Weder gibt es die eine Depression, noch gibt es die eine Ursache! Depressionen sind anhaltende Veränderung der Gefühlslage und des Antriebs, die sich in vielen „Gesichtern" (Syndromen, Ausprägungstypiken) zeigen kann. Auch die Verursachung ist vielfältig: so leidet der Schlaganfallspatient häufig an einer Depression, diese ist zum Teil „reaktiv" bedingt (d.h. hier: psychische Trauerreaktion über den Verlust der bisherigen Fähigkeiten), zum Teil aber auch „organisch" bedingt (durch die Gehirnschädigung des Schlaganfalls selbst). Desweiteren spricht man von Depressionen aufgrund von Hirnfunktionsstörungen oder „Stoffwechselstörungen des Gehirns" (die früher sogenannte „endogene" Depression). Auch weiß man, dass Hormone (z.B. die der Schilddrüse) für die Depression relevant sein können.
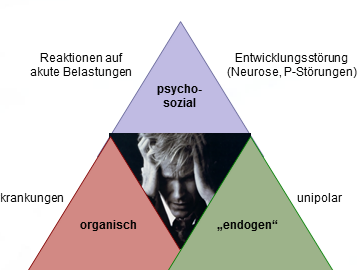
 Im multikausalem Denken werden alle denkbaren Ursachen als Faktoren verstanden, die für den Ausbruch der Depression gemeinsam verantwortlich sind. Sie werden zumeist in einen Zusammenhang von Anlage, Prägung, Krankheitsbereitschaft, aktuelle Belastungsfaktoren und Bewältigungshilfen gebracht, so wie es das sogenannte Vulnerabilitäts-Stress-Modell (Krankheitsbereitschafts-Belastungs-Modell) vorstellt. Anlage, Prägung und Erfahrungsgeschichte sind die Hauptfaktoren, die die Neigung zu erkranken (Disposition) bedingen. Belastungen, Stress, Schicksalsschläge, aber auch körperliche Veränderungen können die Auslösung einer manifesten Störung darstellen, zumal dann, wenn weitere Schutzfaktoren (Protektion) und Bewältigungsverhalten (Coping) versagen. So verändert das Vorhandensein eines erblichen Faktors (z.B. Depression eines Elternteils) die Krankheitsbereitschaft und erhöht das Krankheitsrisiko (im Beispiel auf das 3-fache). Das Vulnerabilitäts-Stress-Modell hat auch Bedeutung für das Verständnis einer Chronifizierung.
Im multikausalem Denken werden alle denkbaren Ursachen als Faktoren verstanden, die für den Ausbruch der Depression gemeinsam verantwortlich sind. Sie werden zumeist in einen Zusammenhang von Anlage, Prägung, Krankheitsbereitschaft, aktuelle Belastungsfaktoren und Bewältigungshilfen gebracht, so wie es das sogenannte Vulnerabilitäts-Stress-Modell (Krankheitsbereitschafts-Belastungs-Modell) vorstellt. Anlage, Prägung und Erfahrungsgeschichte sind die Hauptfaktoren, die die Neigung zu erkranken (Disposition) bedingen. Belastungen, Stress, Schicksalsschläge, aber auch körperliche Veränderungen können die Auslösung einer manifesten Störung darstellen, zumal dann, wenn weitere Schutzfaktoren (Protektion) und Bewältigungsverhalten (Coping) versagen. So verändert das Vorhandensein eines erblichen Faktors (z.B. Depression eines Elternteils) die Krankheitsbereitschaft und erhöht das Krankheitsrisiko (im Beispiel auf das 3-fache). Das Vulnerabilitäts-Stress-Modell hat auch Bedeutung für das Verständnis einer Chronifizierung.
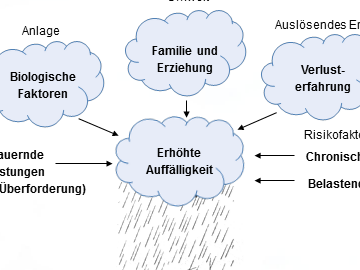
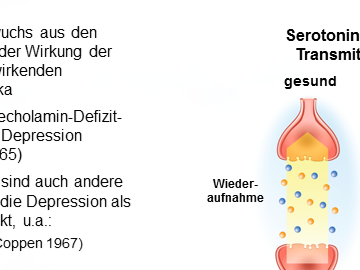 Aufgrund des psychosomatischen Zusammenhanges geht jede Veränderung des Befindens (etwa durch Psychotherapie) mit Veränderungen des Hirnstoffwechsels einher und jede Veränderung des Hirnstoffwechsels – etwa durch Drogen (z.B. Alkohol) – kann zu Veränderung des Befindens (Erleben, Verhalten) führen. Anders als bei Drogen sind psychopharmakologische Medikamente oft weniger eingreifend und zumeist ohne Abhängigkeitsgefahr. Als Medikamente sind sie umfassend geprüft und setzen gezielt an einer oder mehreren Stellen des Gehirns (u.a. am Transmittersystemen) an. Die dortigen Wirkungen führen verzögert auch zu Veränderung der innerer Zellvorgänge und des Zellmembranaufbaus und deren Funktionalität.
Aufgrund des psychosomatischen Zusammenhanges geht jede Veränderung des Befindens (etwa durch Psychotherapie) mit Veränderungen des Hirnstoffwechsels einher und jede Veränderung des Hirnstoffwechsels – etwa durch Drogen (z.B. Alkohol) – kann zu Veränderung des Befindens (Erleben, Verhalten) führen. Anders als bei Drogen sind psychopharmakologische Medikamente oft weniger eingreifend und zumeist ohne Abhängigkeitsgefahr. Als Medikamente sind sie umfassend geprüft und setzen gezielt an einer oder mehreren Stellen des Gehirns (u.a. am Transmittersystemen) an. Die dortigen Wirkungen führen verzögert auch zu Veränderung der innerer Zellvorgänge und des Zellmembranaufbaus und deren Funktionalität.
 Jeder Mensch hat seine natürlichen Tagesschwankungen, die von der Chronobiologie erforscht werden (z.B. Körpertemperatur, Kortisonspiegel u.v.m.). Anders als bei anderen psychischen Erkrankungen findet man bei schweren Depressionen i.d.R. Veränderung der Biorhythmik. Gegenwärtige Ansätze sehen bestimmte Depressionsformen daher an als Störung dieser Tagesrhythmik (zirkadiane Rhythmik).
Jeder Mensch hat seine natürlichen Tagesschwankungen, die von der Chronobiologie erforscht werden (z.B. Körpertemperatur, Kortisonspiegel u.v.m.). Anders als bei anderen psychischen Erkrankungen findet man bei schweren Depressionen i.d.R. Veränderung der Biorhythmik. Gegenwärtige Ansätze sehen bestimmte Depressionsformen daher an als Störung dieser Tagesrhythmik (zirkadiane Rhythmik).
Im biopsychosozialen Denken der modernen Psychiatrie stellen Medikamente und Psychotherapie keine grundsätzlichen Widersprüche da – im Gegenteil! Oftmals stellen sich die besten Effekte durch Kombination von Psycho- und Pharmakotherapie ein. Letztlich verändern beide Methoden die Hirnaktionen bzw. die Erlebens- und Verhaltensweisen.